Лекарственные препараты могут провоцировать различные побочные эффекты – в том числе со стороны кожных покровов. Риск особенно высок при использовании противомикробных средств. Крапивница после антибиотиков считается распространенным вариантом патологии. Давайте попробуем разобраться в том, почему она возникает, как проявляется и что делать для лечения.
Содержание статьи
Причины
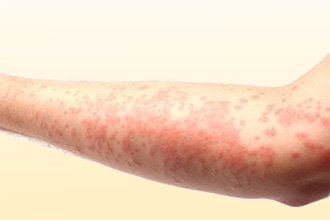 Крапивница – это самостоятельное заболевание или вторичный синдром (комплекс симптомов), для которого характерно внезапное появление зудящей сыпи в виде волдырей на разных участках кожи (а в некоторых случаях – по всему телу). Ее возникновение действительно бывает обусловлено приемом антибактериальных средств, но связь между лекарством и патологией может объясняться разными причинами:
Крапивница – это самостоятельное заболевание или вторичный синдром (комплекс симптомов), для которого характерно внезапное появление зудящей сыпи в виде волдырей на разных участках кожи (а в некоторых случаях – по всему телу). Ее возникновение действительно бывает обусловлено приемом антибактериальных средств, но связь между лекарством и патологией может объясняться разными причинами:
- Реакция гиперчувствительности немедленного типа – аллергия. Она опосредована запуском иммунных механизмов и продукцией особых белковых защитных комплексов – антител.
- Высвобождение гистамина – основного медиатора (проводника) реакций чувствительности из тучных клеток. Это вещество отвечает за симптомы со стороны кожи и принимает участие в механизме развития (патогенезе) аллергии, однако в данном случае речь идет о неиммунной форме крапивницы, не сопровождающейся выработкой антител.
- Влияние на активность диаминооксидазы. Это фермент, отвечающий за распад гистамина. Если он не может выполнять свою функцию в полной мере, концентрация вещества нарастает, возникает зудящая сыпь.
- Дисбактериоз кишечника. Нарушение состава микрофлоры влияет на уровень медиаторов аллергии (способствует увеличению показателей), ослабляет иммунитет – все это приводит к развитию симптомов поражения кожи.
Антибиотики опосредованно повышают чувствительность организма к провокаторам, или триггерам реакции по типу крапивницы.
В их качестве могут выступать как сами противомикробные лекарства, так и другие вещества:
- пищевые продукты;
- фармакологические препараты любой группы (в том числе витамины);
- яд насекомых;
- химикаты.
Выделяют также крапивницу, обусловленную воздействием физических факторов. Это:
- солнечный свет;
- давление;
- вибрация;
- контакт с водой;
- холод;
- высокая температура;
- физическая нагрузка.
Кроме того, проявления крапивницы могут рецидивировать (обостряться) в стрессовых ситуациях – особенно в случаях, когда наблюдается обильное потоотделение.
Симптомы
Антибиотические препараты как причинно-значимый и провоцирующий (триггерный) фактор обусловливают возникновение классических признаков крапивницы. Как уже упоминалось, вызывать симптомы могут не только лекарства, но и другие вещества, а также физические воздействия. Об остром течении говорят, если длительность сохранения признаков менее или соответствует 6 неделям, о хроническом варианте – когда болезнь наблюдается дольше. При этом один эпизод крапивницы не продолжается более 24 часов.
Основные симптомы
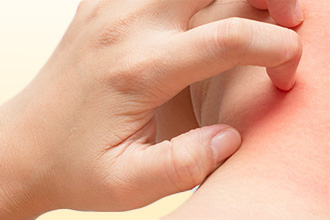 Это группа объективных нарушений, которая характеризует болезнь как патологию кожи. Крапивница от антибиотиков проявляется такими признаками как:
Это группа объективных нарушений, которая характеризует болезнь как патологию кожи. Крапивница от антибиотиков проявляется такими признаками как:
- Сыпь в виде волдырей. Имеют округлую или овальную форму, розовый либо фарфоровый цвет. Очертания могут становиться причудливыми при слиянии элементов в единый очаг. Размер – от нескольких миллиметров до 20 см.
- Зуд кожи. Чрезвычайно интенсивный, мешает отдыху, сну, сосредоточению на каких-либо задачах.
- Ощущение жжения. Может сочетаться с зудом.
Сыпь располагается на абсолютно любых участках кожи. Сохраняется не дольше суток, но обычно существует на протяжении нескольких часов. Она имеет мономорфный характер – то есть представлена только одним типом элементов.
Волдыри, или уртикарии при крапивнице представляют собой отек сосочкового слоя кожи.
В них не содержится экссудат (жидкость), у них нет полости, как у пузырей, поэтому ни эрозий, ни ранок, ни рубцов после исчезновения не остается.
Дополнительные симптомы
Пациенты, у которых крапивница развилась после приема антибиотиков, могут жаловаться на такие проявления как:
- слабость;
- головная боль;
- тошнота;
- рвота;
- насморк;
- отек век, слезотечение;
- боль в мышцах и суставах;
- чихание;
- повышение температуры тела до 37,5-39 °C;
- озноб;
- боль в животе;
- метеоризм;
- диарея.
Такие признаки более характерны для детей, но могут наблюдаться и у взрослых. Возникают, как и поражение кожи, остро, внезапно. Иногда служат поводом для ошибочной диагностики инфекционного заболевания – лихорадка в сочетании с сыпью может ввести в заблуждение даже опытного специалиста.
Осложнения
Крапивница не считается опасным заболеванием, если возникает изолированно (только с картиной поражения кожи) – во-первых, реакция быстро проходит, во-вторых, ее можно купировать (прекратить) с помощью лекарств. В то же самое время существуют «тревожные» признаки:
- Отек Квинке. Это припухлость в области зон, богатых подкожной жировой клетчаткой, и слизистых оболочек. Поражаются губы, щеки, веки, респираторный, мочевыделительный и желудочно-кишечный тракт. Иногда затрагиваются даже органы нервной системы. Вовлеченные в процесс участки увеличиваются в размерах, характерно затруднение речи и глотания, появление тошноты, рвоты, боли в животе, диареи, головокружения, в тяжелых случаях – судорог. Однако наиболее опасным считается отек гортани, препятствующий нормальному дыханию и обусловливающий риск асфиксии (удушья).
- Обезвоживание. Опасно, в первую очередь, для маленьких детей. Наблюдается при тяжелой форме крапивницы в результате рвоты, лихорадки и диареи – теряется жидкость и электролиты (элементы, необходимые для поддержания функциональной состоятельности организма). Возникает жажда, западают глазные яблоки, кожа становится сухой, утрачивает эластичность, снижается масса тела. Есть риск судорог, комы – нужна неотложная помощь.
- Инфицирование. Достаточно редкое, но возможное осложнение. Связано с постоянными расчесами пораженных областей до образования эрозий и ранок, которые представляют собой «входные ворота» для инфекционных агентов. Возникает покраснение, отек, могут появиться гнойные выделения.
Чтобы определить тяжесть течения изолированной (без отека Квинке) крапивницы, можно воспользоваться таблицей:
| Баллы | Симптомы | |
| Волдыри (за сутки) | Зуд | |
| 0 | Нет | Отсутствует |
| 1 | Менее 20 | Легкий |
| 2 | От 20 до 50 | Умеренный |
| 3 | Более 50 или гигантские сливные очаги по всему телу | Интенсивный |
Если баллов 2 или менее, крапивница протекает легко. В случае, когда при подсчете их от 3 до 4 – говорят о форме средней степени, от 5 до 6 – о тяжелом варианте течения.
Диагностика
 Обследование состоит из нескольких этапов:
Обследование состоит из нескольких этапов:
- сбор анамнеза;
- очный объективный осмотр;
- лабораторные и инструментальные исследования.
Важно выяснить, какой патологический процесс был запущен в ходе антибиотикотерапии. Для этого проводится опрос пациента касательно видов принимаемых лекарств, пищевых привычек, характера занятости на рабочем месте. Осмотр при крапивнице не всегда позволяет выявить волдыри, так как они наблюдаются только в остром периоде реакции. С целью провокации симптомов используют кожные пробы:
- с аллергенами;
- с мешочком льда;
- с раздражением кожи шпателем;
- с накладыванием теплого компресса;
- со смачиванием водой;
- с вибрацией;
- с давлением.
Из лабораторных тестов наиболее востребованы:
- Общее исследование крови и мочи.
- Определение биохимических показателей (в частности, С-реактивный белок, ферменты печени).
- Иммуноферментный анализ (ИФА) для поиска аллергенов, антител к инфекционным агентам.
Для выявления дисбактериоза используется полимеразная цепная реакция (ПЦР), ИФА, бактериологический анализ фекалий.
Инструментальная диагностика включает методы рентгенографии, ультразвуковое исследование органов брюшной полости.
Лечение
Что делать при крапивнице, причиной которой стало употребление антибиотиков? Терапия, проводимая при острой реакции, направлена на купирование симптомов поражения кожи. Плановое лечение нужно для устранения первичной патологии – например, заболевания кишечника и дисбактериоза. Рассмотрим основные способы в таблице:
| Метод | |||
| Элиминация | Диета | Медикаментозная терапия | |
| Это прекращение контакта с аллергеном. Лечение – отмена антибиотиков, при необходимости подбор безопасного аналога. Если провокатором являются не только лекарства, следует разработать индивидуальный план ограничительных мероприятий. Например, избегать контакта с латексом, химикатами, какой-либо косметикой, регулярно убирать пыль. | Требует отказа от продуктов-триггеров, а в острый период исключения из меню высокоаллергенной пищи, даже если она не провоцировала реакции ранее. Это томаты, цитрусовые, орехи, арахис, цельное молоко. Также лучше убрать из рациона консервы, колбасные изделия, креветки. После стабилизации состояния пересматривают схему питания и с осторожностью возвращают продукты, разрешенные врачом. | Острый период | Плановая терапия |
| Базовые препараты – группа антигистаминных («Цетрин», «Зиртек», «Эриус», «Фексофенадин»). Также могут потребоваться глюкокортикостероиды («Дексаметазон», «Преднизолон», «Гидрокортизон»). При отеке Квинке, тяжелой реакции нужна помощь специалистов-медиков в экстренном порядке. | Включает прием противоаллергических средств («Дезлоратадин», «Кромогликат натрия»), восстановление микрофлоры кишечника («Йогурт», «Лацидофил»). Может потребоваться прием ферментов («Креон»), ветрогонных («Симетикон»). Нужно лечить патологии пищеварительной, эндокринной системы, избегать стрессов. | ||
Лечение острой крапивницы может проводиться в условиях стационара. Такая необходимость возникает, если есть угроза для жизни.
Что делать, если эпизод сыпи развивается дома или на улице, далеко от медицинского учреждения? Действуйте по алгоритму:
- прекратите употребление провокатора (лекарства, еды);
- если триггерное вещество нанесено на кожу (косметика, химикат), смойте его с помощью чистой воды;
- расстегните узкий воротничок и верхнюю одежду, мешающую дышать;
- дайте пациенту лекарство группы антигистаминных («Лоратадин», «Цетиризин», «Эдем», «Тавегил»);
- оцените его состояние: наличие одышки, отека губ и слизистых оболочек, лихорадки;
- вызовите «Скорую» или обратитесь в поликлинику в зависимости от тяжести симптомов.
Лечение крапивницы, спровоцированной физическими факторами, должно исключить влияние пускового механизма. Так, если сыпь вызвана контактом с водой, нельзя увлажнять кожу, при реакции на солнце следует увести больного в тень или закрытое помещение. Помните, что при тяжелой форме нарушений нет возможности сделать состояние пациента стабильным самостоятельно, ему требуется осмотр специалиста, инъекционное введение препаратов и госпитализация в стационар.
Источники: medscape.com, mdlinx.com, health.harvard.edu.