Цветение деревьев прекрасный период, когда все вокруг преображается и становится красивее. Однако далеко не все люди могут радоваться весне. Для некоторых это время аллергий, когда начинает чесаться нос, глаза, наблюдается слезотечение и обильная ринорея. Симптомы беспокоят как детей, так и взрослых, затрудняя процесс обучения и снижая работоспособность. В наше время существует множество методик, которые позволяют точно выявить аллерген и определить лечебную тактику.
Содержание статьи
- Симптомы весенней аллергии
- Чем обусловлена сезонность аллергии
- Возможные осложнения
- Диагностика
- Лечение весенней аллергии
- Профилактика и полезные советы
Симптомы весенней аллергии
 После контакта пыльцы со слизистой носовых проходов развивается аллергия, для которой характерно поражение не только верхних респираторных путей, но и пищеварительной системы.
После контакта пыльцы со слизистой носовых проходов развивается аллергия, для которой характерно поражение не только верхних респираторных путей, но и пищеварительной системы.
Симптомы аллергии весной представлены риноконъюнктивальным синдромом. Он начинает проявляться сразу после вдыхания «провокатора». Первый признак болезни это чихание, которое является защитной реакцией организма и направлено на удаление пыльцы из носа. Также человек отмечает зудящие ощущения в носоглотке, отечность слизистой и затрудненное дыхание.
Неотъемлемый симптом заболевания обильная ринорея. Выделения из носа водянистой консистенции, прозрачные, что является отличительной особенностью от инфекционного насморка. Для последнего характерны густые сопли с желтоватым оттенком.
Весенняя аллергия также проявляется слезотечением, светобоязнью, гиперемией конъюнктивы, зудящими ощущениями и дискомфортом в глазах.
Кроме того, может наблюдаться кашель и отечность тканей шеи, которая сдавливает гортань и провоцирует появление одышки. Лицо становится одутловатым, не исключены кожные высыпания и зуд, однако температура при этом остается в пределах нормы.
Для детей характерны признаки пищеварительной дисфункции, которые выражаются тошнотой, снижением аппетита, метеоризмом и диареей. Ребенок становится капризным, раздражительным и плохо спит ночью.
Выраженность признаков болезни зависит от особенностей иммунной системы, концентрации пыльцы в воздухе и продолжительности контакта с аллергеном.
Чем обусловлена сезонность аллергии
 Основная причина болезни это пыльца. Время появления симптомов болезни зависит от периода цветения растений. Частички аллергена, оседая на слизистой верхних респираторных путей, стимулируют выделение гистамина иммунными клетками. Он оказывает действие на кровеносные сосуды, что приводит к их расширению и высвобождению биологически активных веществ.
Основная причина болезни это пыльца. Время появления симптомов болезни зависит от периода цветения растений. Частички аллергена, оседая на слизистой верхних респираторных путей, стимулируют выделение гистамина иммунными клетками. Он оказывает действие на кровеносные сосуды, что приводит к их расширению и высвобождению биологически активных веществ.
Вследствие этого жидкая часть плазмы выходит в ткани, появляется отек, гиперемия слизистой, и прогрессирует аллергическая реакция. Весной чаще всего диагностируется поллиноз, то есть специфический ответ иммунитета на вдыхание пыльцы. Наибольшая выраженность признаков болезни наблюдается в сухую ветреную погоду, когда увеличивается концентрация «провокатора» в воздухе, и он может переноситься на большие расстояния.
Сезонная аллергия весной может развиваться при цветении:
- в марте вербы, абрикос или алычи;
- апреле вишни, персика, дуба, клена или сирени;
- мае каштана, липы, клевера, черемухи, шелковицы, одуванчика или тополя.
Пик заболеваемости наблюдается в конце апреля и мае.
Возможные осложнения
Аллергия без адекватного лечения может осложняться:
- анафилактическим шоком, который без своевременной медицинской помощи может привести к летальному исходу. Симптоматически патология проявляется выраженным отеком шеи, удушьем, бронхоспазмом, обмороком, головокружением, снижением артериального давления и тошнотой;
- бактериальным заражением. Длительное сохранение признаков аллергии снижает защиту слизистой глаз и носоглотки, что в свою очередь увеличивает риск присоединения инфекции. Осложнения могут выражаться в виде гнойного конъюнктивита или синусита;
- формированием полипов;
- бронхиальной астмой. Приступы удушья могут наблюдаться периодически, только после непосредственного вдыхания большого количества пыльцы. Со временем одышка становится постоянным спутником аллергии, провоцируя развитие астмы.
Диагностика
Чтобы диагностировать аллергию, нужно сделать кожный тест и исследовать кровь на наличие иммуноглобулинов Е. В спорных случаях может потребоваться дополнительное обследование. Немаловажным моментом является сбор анамнеза.
Кожные и провокационные пробы
Подобные тесты разрешается использовать только при отсутствии беременности, острого периода аллергии или инфекционно-воспалительного заболевания. Чтобы получить достоверные результаты диагностики, заранее пациенту отменяются гормональные и антигистаминные медикаменты.
Для постановки диагноза могут использоваться следующие кожные пробы: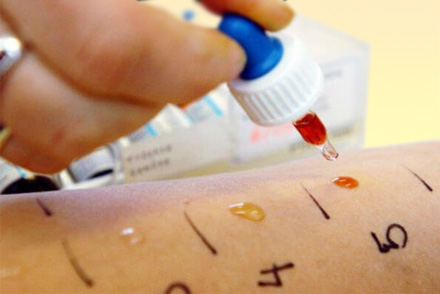
- скарификационные. Пациенту на внутренней стороне предплечья делаются насечки сквозь нанесенные капли растворов с аллергенами. Результаты оцениваются через 20 минут, сутки и 48 часов;
- внутрикожные. С помощью инсулинового шприца в толщу кожных покровов вводится 0,02 мл раствора с «провокатором»;
- prick-тест считается наиболее достоверным. Методика заключается в введении аллергена на 0,1 см вглубь кожных покровов на внутренней стороне предплечья.
При появлении отека тканей, гиперемии или зудящих ощущений тест расценивается как подтверждение аллергии.
Что касается провокационных проб, они должны выполняться исключительно в условиях лечебного учреждения. Аллерген может вводиться:
- интраназально. Вначале носовые ходы закапываются раствором, который используется для внутрикожного теста. Затем применяется более концентрированная жидкость с большим содержанием аллергена. При появлении чихания, зуда и ринореи проба считается положительной;
- ингаляторно. Раствор должен иметь минимальную концентрацию «провокатора». При появлении признаков бронхоспазма (затрудненного дыхания), а также при регистрации изменений показателей спирометрии аллергия подтверждается.
Лабораторные методы
Исследование крови может проводиться в острую фазу аллергической реакции, так как не подразумевает взаимодействие «провокатора» с иммунной системой. Для постановки диагноза назначается:
- непрямой способ проведения кожного теста. Пациенту внутрикожно вводится сыворотка крови с IgЕ в объеме 0,1 мл. Через сутки в зону инъекции следует ввести 0,02 мл аллергена и спустя четверть часа оценить реакцию;
- определение IgE (RAST, ИФА), причем первое исследование считается более чувствительным и достоверным.
Только путем анализа анамнестических сведений, результатов лабораторной диагностики, а также проведения дополнительных тестов удается точно установить аллерген.
Лечение весенней аллергии
Чтобы избавиться от симптомов заболевания и предупредить их дальнейшее появление, необходимо определить аллерген. Только путем ограничения контакта с ним можно надеяться на облегчение общего состояния. Если воздействие «провокатора» невозможно полностью устранить, врач назначает антигистаминные средства, гормональные и сосудосуживающие препараты для блокировки аллергической реакции и уменьшения выраженности симптоматики.
Элиминационное
Данное направление терапии подразумевает ускорение выведения аллергена из организма и предупреждение дальнейшего контакта с ним. С этой целью рекомендуется:
- по приходу домой промыть нос солевым раствором, что поможет удалить аллерген из носовых полостей;
- ежедневно проводить влажную уборку в комнате, что позволит уменьшить концентрацию пыльцы в воздухе;
- прогуливаться вечером или рано утром, желательно в безветренную погоду или после дождя;
- избегать места с большим скоплением цветущих деревьев;
- провести плазмаферез для уменьшения количества иммунных комплексов в кровеносном русле.
Специфическая иммунотерапия
Задача специфической иммунотерапии заключается в снижении чувствительности организма к аллергену путем постепенного привыкания к нему. Десенсибилизация достигается следующим способом. Пациенту подкожно вводится раствор с аллергеном в минимальной дозировке. По определенной схеме концентрация провокатора постепенно увеличивается, тем самым вырабатывая устойчивость иммунной системы.
Иммунотерапия назначается при тяжелом течении аллергической реакции и неэффективности антигистаминных и гормональных медикаментов. Методика используется только в период ремиссии, когда отсутствуют клинические симптомы болезни. Введение аллергена в острой стадии чревато ухудшением общего состояния и прогрессированием заболевания.
Антигистаминное
 Для блокировки аллергической реакции широко используются антигистаминные средства. Препарат угнетает выработку гистамина, который является стимулятором прогрессирования болезни. Существует несколько видов медикаментов, различающиеся побочными эффектами и продолжительностью действия.
Для блокировки аллергической реакции широко используются антигистаминные средства. Препарат угнетает выработку гистамина, который является стимулятором прогрессирования болезни. Существует несколько видов медикаментов, различающиеся побочными эффектами и продолжительностью действия.
Основное отличие лекарств первого и третьего поколений заключается в отсутствии угнетающего действия последних на ЦНС. Они назначаются пациентам, чья работа связана с необходимостью концентрации внимания. Кроме того, они не вызывают привыкание, что позволяет их применять длительным курсом.
Краткая характеристика медикаментов:
- первого поколения. Их прием сопровождается учащенным сердцебиением, сухостью в носоглотке, запорами, сонливостью, задержкой мочеиспускания, снижением остроты зрения и мышечной слабостью. Продолжительность действия 4-6 часов. Привыкание развивается в течение месяца, что требует постоянной замены лекарственного средства. В эту группы входит димедрол, диазолин, тавегил, а также супрастин;
- второго поколения. Они действуют в течение суток, их прием не сопровождается сонливостью и угнетением ЦНС. Таблетку разрешается принимать независимо от еды. Препараты могут назначаться на длительный период (до года), так как не вызывают привыкание. После окончания терапевтического курса эффект сохраняется еще в течение недели. В эту группу входит лоратадин и кларитин. Среди побочных реакций стоит выделить кардиотоксичность, что ограничивает их назначение пожилым людям с сердечной недостаточностью;
- третьего поколения. Главным недостатком является высокая цена. В эту группу относится зиртек, телфаст и эриус.
Заметим, что медикаменты первого поколения могут использоваться для быстрого оказания помощи и кратковременного облегчения состояния пациента.
Что касается антигистаминных средств для интраназального введения, то здесь можно выделить следующие позиции:
- аллергодил, как одного из самых мощных лекарств;
- виброцил, в состав которого входит не только антигистаминный, но и сосудосуживающий компонент;
- санорин-аналергин мягко устраняет признаки аллергии.
Симптоматическое
Лечение аллергии весной может включать использование следующих групп лекарственных средств:
- солевые. Они назначаются для увлажнения слизистой носовых путей, очищения ее от частичек пыльцы и уменьшения отечности тканей. Среди препаратов стоит выделить хьюмер, салин, аквалор, аква марис и долфин. Они выпускаются в форме капель или спрея. Солевые растворы абсолютно безопасны и могут применяться длительным курсом. Они предупреждают накопление выделений в околоносовых пазухах и развитие синусита;
- сосудосуживающие. Лекарства назначаются для быстрого устранения отека слизистой, восстановления носового дыхания, а также обеспечения оттока выделений из околоносовых полостей. Длительность лечебного эффекта зависит от основного действующего вещества препарата и может составлять 4-12 часов. Лекарственные средства не должны использоваться дольше недели из-за высокого риска развития привыкания. Частое закапывание носа приводит к снижению чувствительности кровеносных сосудов к действию препарата, что требует увеличения дозы для достижения сосудосуживающего эффекта. Также медикаменты могут пересушивать слизистую, что чревато возникновением атрофического ринита. Санорин и нафтизин действуют до 4 часов, ксимелин и отривин до 8, а назол и називиндо полусуток;
- гормональные. Они обладают мощным противовоспалительным и противоаллергическим действием. Стероидные средства зачастую назначаются при неэффективности антигистаминных лекарств. Первые результаты гормональной терапии следует оценивать спустя трое суток от начала использования. К нежелательным последствиям относится привыкание, язвенное поражение слизистой и бактериальное инфицирование на фоне угнетения местной иммунной защиты. В эту группу входит авамис, насобек и назонекс.
Профилактика и полезные советы
Чтобы признаки аллергии весной не беспокоили пациента, необходимо соблюдать несколько правил. Основная задача профилактики предупредить контакт организма с «провокатором». Комплекс мероприятий включает:
- исключение прогулок в сухую ветреную погоду;
- использование очков для защиты глаз от пыльцы;
- ограничение пребывания в местах с цветущими деревьями;
- ежедневную влажную уборку;
- проветривание помещение;
- хранение книг, декоративных подушек и других предметов, которые способны накапливать пыль и пыльцу, в закрытых шкафах;
- ограничение использования ароматических веществ (духов);
- ежедневный душ (дважды в сутки).
Также не стоит забывать о регулярном профилактическом обследовании, что позволит диагностировать заболевание на ранней стадии и предупредить развитие осложнений. Если нет возможности полностью оградить себя от действия пыльцы, рекомендуется за две недели до цветения растений начать прием антигистаминных средств.
Источники: medscape.com, mdlinx.com, health.harvard.edu.